agg. 05/07/2025
Drssa Afrodita Alexe
Antibiotici: la definizione e le classi principali
Sostanzialmente, gli antibiotici si distinguono in 2 grandi gruppi principali:
- i batteriostatici fermano la proliferazione dei batteri (per meccanismi di blocco della riproduzione della cellula batterica) senza l’uccisione degli stessi
- i battericidi hanno un’azione diretta di uccisione dei batteri (provocando la lisi della cellula batterica, tramite vari meccanismi d'azione).
I primi antibiotici: cenni storici
Già dai tempi antichi se ne conoscevano gli effetti di tipo antimicrobico di alcune erbe medicinali e muffe, dei quali estratti e preparati erano utilizzati per curare infezioni (piaghe, ferite, ustioni…), malattie a carico dell’apparato respiratorio, genito-urinario ed a.; tuttavia senza conoscere in dettaglio il tipo di sostanze con effetto antimicrobico tanto meno il meccanismo d’azione.
La scoperta del primo antibiotico avvenne nel 1928 da parte di A. Fleming (medico, biologo e farmacologo britannico), che isolò una molecola, battezzata penicillina, dai prodotti di scarto del metabolismo di Penicillium chrysogenum (il membro più conosciuto del genere Penicillium di funghi filamentosi, che si trovano nel suolo e sulla vegetazione in putrefazione ma anche su cibi conservati, frutta e verdura, prodotti caseari, in generale alimenti che tendono a degradarsi in un arco breve di tempo).
La penicillina fu la capostipite della classe di antibiotici beta-lattamici (nome dovuto alla presenza nella loro struttura chimica di un anello beta-lattamico); si cominciò ad utilizzarle su larga scala per curare le infezioni batteriche durante la seconda guerra mondiale: da lì in poi ne fu istituita la produzione a livello industriale, rivoluzionando il campo della medicina e ponendo le basi della moderna era della farmacoterapia.
Le classi principali di antibiotici
In linea di massima, una prima classificazione degli antibiotici può essere fatta basandosi sul meccanismo d’azione e sullo spettro d’azione:
- meccanismo d’azione
- distruzione della membrana cellulare del batterio: penicilline e cefalosporine, bacitracina, vancomicina, cicloserina, carbapenemi (battericidi)
- inibizione della sintesi di acido nucleico del batterio: chinoloni, rifampicina, nitrofurantoina e derivati (battericidi)
- inibizione della sintesi di proteine nella cellula batterica: aminoglicosidi, macrolidi, tetracicline, cloramfenicolo, clindamicina, mupirocina
- effetto diretto sul metabolismo energetico del batterio: sulfamidici (sulfametoxazolo) e trimetoprim, isoniazide
- spettro d’azione
- su cocchi e bacilli Gram-positivi (aerobi): penicillina ad ampio spettro, vancomicina
- su cocchi e bacilli Gram-negativi (aerobi): cefalosporine, tetracicline, aminoglicosidi, chinoloni
- batteri Gram-positivi anaerobi: penicillina, clindamicina
Nella farmacoterapia moderna vi esistono le associazioni tra antibiotici (con lo stesso tipo di azione e biocompatibili tra loro) o tra antibiotico e molecola che ne potenzia l’azione (ad esempio amoxicillina e acido clavulanico – il conosciutissimo Augmentin; sulfametoxazolo e trimetoprim - Bactrim; ecc); queste associazioni hanno come scopo l’aumento dell’efficacia antibatterica nella cura dei casi di infezioni miste e/o indotte da ceppi batterici particolarmente virulenti.
Negli ultimi anni, si assiste a un fenomeno di grave criticità ed in continuo aumento che pone in pericolo a livello globale la capacità di contrastare le malattie infettive batteriche: si tratta dell’antibiotico-resistenza, data dalla comparsa e diffusione di un maggior numero di batteri resistenti a uno o un'intera classe di agenti antimicrobici.
La antibiotico-resistenza riconosce più fattori inducenti, tra cui
- l’uso aumentato (incluso quello inappropriato) degli antibiotici (in medicina umana e in quella veterinaria; come nella zootecnia e nell’industria alimentare)
- la diffusione di ceppi batterici resistenti nell’ambito delle strutture sanitarie (le infezioni intra-ospedaliere sono le più severi e ancora oggi poco controllate)
- la diffusione globale di nuovi ceppi batterici multi-antibiotico-resistenti per via della globalizzazione (aumento dei viaggi internazionali e dei flussi migratori)
‘’La trasformazione dei ceppi batterici in organismi resistenti è un meccanismo evolutivo naturale, determinato da mutazioni del corredo genetico, in grado di proteggere il batterio dall’azione del farmaco. Rientra, quindi, tra i processi di competizione biologica tra microrganismi basati sulla produzione di antimicrobici. Questi ultimi, infatti, sono molecole naturali prodotte da microbi per difendersi da altri microbi, presenti da miliardi di anni in natura, come lo sono i meccanismi di resistenza, anch’essi vecchi di miliardi di anni. Per ogni nuovo antimicrobico di origine naturale esiste già un meccanismo di resistenza presente in natura. L’introduzione degli antibiotici in ambito clinico umano e veterinario ha generato un’ulteriore pressione selettiva in questi contesti, favorendo la selezione di microrganismi resistenti e l’acquisizione di geni di resistenza portati da elementi genetici mobili (ad es. plasmidi) che contribuiscono a diffondere la resistenza tra i batteri patogeni, attraverso fenomeni di scambio genico orizzontale, facilitato in maniera ormai evidente anche dal degrado e dalla carente gestione ambientale. Infatti, i patogeni resistenti così selezionati, a loro volta, vengono rilasciati nell’ambiente e possono contaminare anche la catena alimentare’’. (http://www.salute.gov.it/imgs/C_17_pubblicazioni_2660_allegato.pdf)
Antibiotici e probiotici (fermenti lattici): il razionale d’utilizzo
La premessa fondamentale per poter beneficiare dell’effetto terapeutico nel corso del trattamento antibiotico è di rispettare rigorosamente dosi, tempi e modi di somministrazione dell’antibiotico, così come da indicazione medica, in ordine di evitare reazioni avverse ed indesiderate anche gravi.
E’ stato dimostrato come la terapia con farmaci antibiotici abbia un effetto deleterio sul microbiota intestinale, potendo provocare la comparsa di disbiosi gastro-intestinale: sia per azione diretta antibatterica sia per gli effetti della distribuzione, catabolismo ed escrezione del farmaco utilizzato, per meccanismi che includono
-- riduzione dei ceppi batterici saprofiti – simbionti intestinali,
-- alterazione dell’assorbimento dei nutrienti,
-- alterazione della motilità e della permeabilità della mucosa intestinale,
-- diminuzione della funzione immunitaria,
-- accumulo di sostanze di scarto e tossine nel lume intestinale.
La disbiosi intestinale favorisce il passaggio nel torrente circolatorio di tossine e batteri ‘’cattivi’’ riversandoli in tutti i distretti dell’organismo: con aumento del numero di batteri già resistenti e con la comparsa di uno squilibrio generale caratterizzato da reazioni avverse come
- diarrea e dolori/crampi intestinali,
- meteorismo e flatulenza,
- nausea e vomito,
- mancanza di appetito,
- disturbi del cavo orale (afte, stomatiti, gengiviti, alito cattivo)
- candidosi e vaginiti,
- stanchezza e debolezza generale
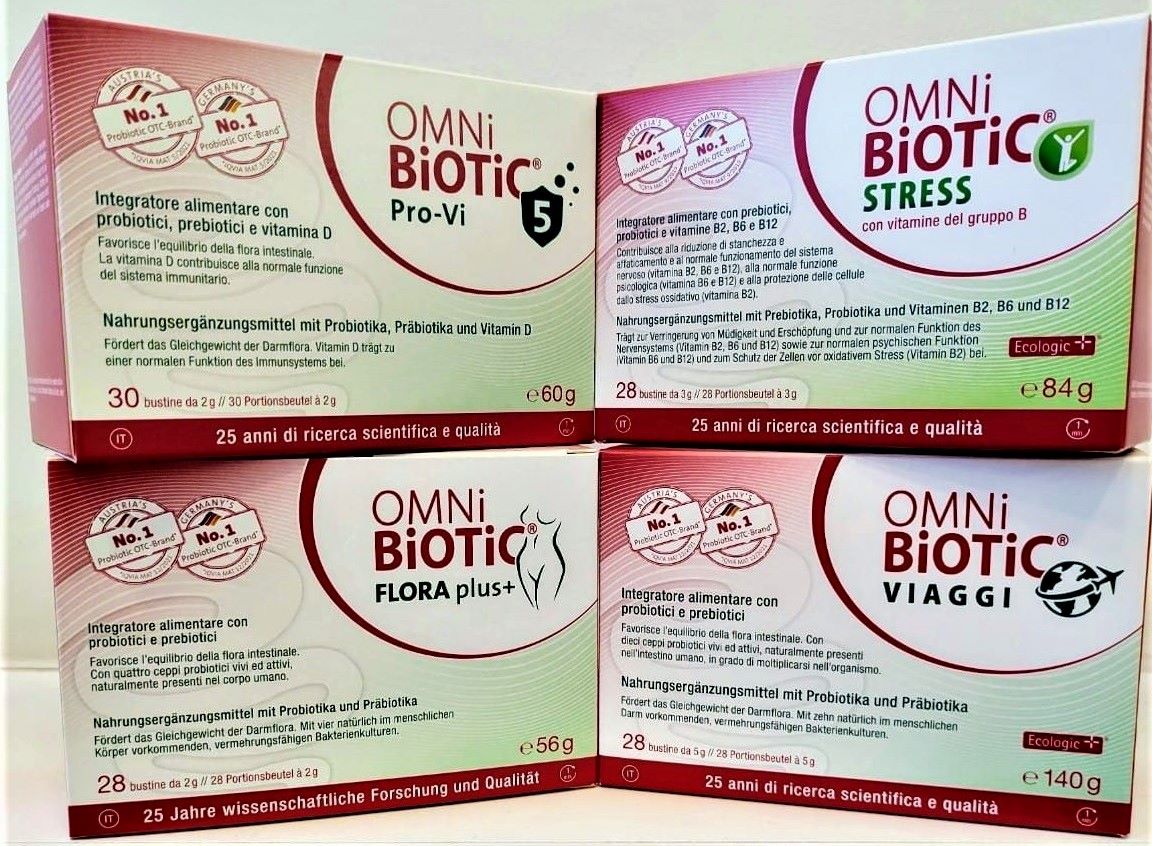
Per combattere gli effetti indesiderati della terapia antibiotica, il medico può consigliare di somministrare in concomitanza fermenti lattici: farmaci (come Codex) o integratori alimentari a base di probiotici, in grado di contrastare la proliferazione dei ceppi batterici invadenti o potenzialmente patogeni, in ordine di mantenere in equilibrio la flora batterica intestinale.
Per essere efficaci, le formulazioni degli integratori devono contenere probiotici con caratteristiche precise:
- essere ‘’fermenti lattici vivi ed attivi’’ ed innocui per l’organismo umano; ovvero ‘’di origine umana’’, non già portatori di antibiotico-resistenze acquisite e/o trasmissibili
- essere resistenti all’azione del succo gastrico, enzimi intestinali e Sali biliari
- essere capaci di aderire alla mucosa intestinale e di formare colonie resistenti e floride
- elaborare sostanze con azione antagonista per i patogeni (sostanze antimicrobiche) e con azione benefica per l’organismo umano (vitamine, enzimi, profattori immunomodulatori ecc)
Riguardo la modalità di somministrazione, gli integratori di fermenti lattici e prebiotici andrebbero assunti possibilmente lontano dagli antibiotici e dai pasti (almeno qualche ora di distanza) e per un periodo che deve coprire la durata della terapia antibiotica e superarla di almeno 2 settimane (i tempi di ricolonizzazione intestinale sono abbastanza lunghi; molti autori raccomandano l’integrazione con probiotici e prebiotici per un periodo di minimo 4-6 settimane, scegliendo il tipo di probiotico in base alla terapia farmacologica in atto e tenendo conto della presenza o meno di disturbi funzionali dell'apparato digerente ed altri distretti – come la sindrome dell’intestino irritabile, la malattia di Crohn, la gastrite cronica, le MRGE, la sindrome metabolica, il diabete ecc.
Risulta altresì utile associare in cura complementare, integratori di vitamine e sostanze ad azione cellulo-protettiva - soprattutto le vitamine del gruppo B (funzionali sia per i ceppi batterici simbionti sia per il recupero dell'integrità tessutale e delle mucose); la vitamina D - essenziale come supporto vitale alla funzione intestinale; glutatione o SOD come agenti antiossidanti e di ripristino energetico; ed a.
Gli integratori alimentari di probiotici (fermenti lattici) e prebiotici in farmacia
La farmacia Pelizzo, farmacia di turno ad Udine aperta con orario continuato 7 giorni su 7, dispone nel reparto Integrazione e nutrizione di una vasta gamma di integratori alimentari e nutrizionali di fermenti lattici, delle marche più prestigiose come
- OmniBiotic (AAD10, Flora, Colonize, Metatox, Stress Repair...)
- Solgar (Bioflor, Biodophilus, Acidophilus Bifido)
- Bromatech (Enterelle, Serobioma, Ramnoselle, Bifiselle...),
- Metagenics (Probactiol, Nutrimmonium...)
Per saperne di più e per essere guidati in un percorso di scelta consapevole, non esitate a contattarci direttamente.
Articoli correlati
I probiotici: cosa sono e come si usano
Asse Intestino-Cervello: cos'è e come funziona?
Fonte essenziale




